Hémangiome de la fraise

Hémangiome de la fraise
Hémangiome de la fraise
L'hémangiome fraise (naevus fraise, hémangiome) , également connu sous le nom d'hémangiome capillaire ou hémangiome simple, est la tumeur bénigne la plus courante chez les nouveau-nés, principalement composée de capillaires et de petites veines.
Étiologie et pathogénèse L'étiologie et l'origine cellulaire des hémangiomes fraise ne sont pas claires. Les cellules peuvent provenir du tissu placentaire, des cellules progénitrices endothéliales et des cellules souches mésenchymateuses. La cause pourrait être que pendant le développement embryonnaire, les tissus qui se développeraient en vaisseaux sanguins ne se sont pas connectés au système vasculaire normal et sont restés dans la peau superficielle, se développant en hémangiomes. Étant donné que les hémangiomes sont fréquents chez les prématurés ou les nourrissons de faible poids à la naissance, on suppose que les hémangiomes sont liés au développement embryonnaire immature.
Manifestations cliniques Les hémangiomes apparaissent généralement un mois après la naissance, avec une incidence plus élevée chez les femmes (trois fois plus que chez les hommes). La maladie est plus fréquente chez les Caucasiens. 80 % des hémangiomes fraise sont des tumeurs solitaires, 60 % affectent la tête et le cou, 20 % le tronc (en particulier autour de l'anus et de la vulve) et 55 % les membres. Ils peuvent toucher la peau, les muqueuses et d'autres tissus mous comme le foie, le tube digestif, le larynx, le système nerveux central, le pancréas, la vésicule biliaire, le thymus, la rate, les ganglions lymphatiques, les poumons, la vessie et les glandes surrénales. Les hémangiomes varient en forme, apparaissant en forme de dôme, arrondis, en forme de plaque, tumoraux ou une combinaison de ces formes. Au départ, ce sont des taches rouges, qui s'agrandissent rapidement, cessent de croître au bout de 1 à 2 ans et régressent lentement. Les caractéristiques de croissance dépendent de la taille, de la profondeur, de la forme et de la texture de la tumeur. Nommés ainsi en raison de leur ressemblance avec les fraises, les hémangiomes peuvent affecter la peau, les tissus sous-cutanés et les muscles, mais n'envahissent généralement pas les os. Les hémangiomes cutanés ou musculaires peuvent endommager les vaisseaux sanguins, entraînant des infections secondaires ou des ulcères.
En phase proliférative, les hémangiomes peuvent s'ulcérer (5 à 11 %) et s'infecter, notamment dans les zones sujettes aux frottements comme les fesses ou la région périanale. Les hémangiomes ulcérés saignent facilement. Les hémangiomes volumineux peuvent impliquer l'os sous-jacent, provoquant une déformation. Les hémangiomes de la pointe du nez déforment souvent le cartilage nasal et les hémangiomes des paupières peuvent affecter la vision. Les hémangiomes volumineux peuvent obstruer les voies respiratoires et altérer la respiration.
Les hémangiomes profonds peuvent avoir une peau sus-jacente d'apparence normale. La couleur dépend de la profondeur : les hémangiomes superficiels apparaissent rouge vif ou cramoisi, tandis que les plus profonds sont violets, bleus ou couleur chair, souvent avec une dilatation capillaire radiante et des veines superficielles.
Les hémangiomes sont composés de cellules endothéliales prolifératives et groupées, qui subissent généralement des phases de croissance et de régression spontanée. À la naissance, ils se développent rapidement, en particulier au cours des 3 à 6 premiers mois. La régression naturelle commence entre 6 et 12 mois, 50 % des hémangiomes des enfants régressant à l'âge de 5 ans et la plupart à l'âge de 9 ans.
Caractéristiques pathologiques
Pendant la phase de croissance, des capillaires prolifératifs et des cellules endothéliales fortement prolifératives sont visibles. Ces cellules sont grandes, irrégulièrement arrondies ou ovales, avec un cytoplasme éosinophile pâle et des noyaux irrégulièrement ovales. Les cellules endothéliales forment des cordons ou des amas solides, avec des lumières petites et peu claires. Dans la phase de maturation, certains capillaires se dilatent considérablement et, dans la phase de dégénérescence, les capillaires subissent une dégénérescence puis une fibrose.
Diagnostic et diagnostic différentiel
Le diagnostic repose sur l'apparition de masses molles, rouge foncé ou rouge vif, en forme de fraise, à croissance rapide, qui apparaissent quelques semaines après la naissance, grossissent rapidement en quelques mois et commencent à régresser vers 1 ou 2 ans. Si le diagnostic n'est pas clair, des échantillons de tissu peuvent être prélevés pour une coloration de routine et une coloration spéciale (par exemple, facteur de croissance des fibroblastes basiques, facteur de croissance endothélial vasculaire). Le diagnostic différentiel doit inclure :
- Tache de vin (TPV) : Taches compressibles rouge vif qui ne dépassent pas de la peau, généralement apparentes à la naissance et ne régressent pas. Sur le plan pathologique, on observe une dilatation capillaire sans prolifération des cellules endothéliales.
- Hémangiome caverneux : tumeurs surélevées de couleur rouge vif ou violette qui se compriment et rebondissent, généralement présentes à la naissance et ne régressent pas. Les modifications pathologiques comprennent de nombreux espaces remplis de sang de tailles variables dans le derme ou le tissu sous-cutané, tapissés d'une seule couche de cellules endothéliales, sans prolifération marquée des cellules endothéliales.
Traitement
- Traitement général : La plupart des hémangiomes framboisés régressent spontanément et ne nécessitent aucun traitement. Les traitements traditionnels ciblent les lésions compliquées comme les ulcères, les infections, les saignements répétés, les défigurations faciales ou les troubles fonctionnels (p. ex., respiration, alimentation, excrétion). Les parents peuvent également rechercher un traitement pour des raisons esthétiques.
- Médicament :
- Médicaments oraux :
- Glucocorticoïdes : Efficaces pour 30 à 60 % des hémangiomes, avec des effets rapides et significatifs. La prednisone est généralement administrée à raison de 2 à 3 mg/(kg·j) et réduite à mesure que la tumeur rétrécit, sur une période de 4 à 6 semaines. Les effets secondaires sont minimes et réversibles à l'arrêt du traitement. En cas d'inefficacité, l'augmentation de la dose à 5-6 mg/(kg·j) peut stimuler la croissance tumorale. Les hémangiomes pouvant croître pendant 6 à 12 mois, un arrêt prématuré du traitement peut entraîner une récidive. Un autre schéma thérapeutique consiste en une dose initiale de 3 à 5 mg/(kg·j) pendant 2 à 4 semaines, suivie d'un traitement un jour sur deux, la dose quotidienne étant doublée, puis progressivement réduite sur deux semaines. Si les lésions ne grossissent pas, la prednisone est réduite de 5 mg toutes les deux semaines, sur une durée totale de 6 à 12 mois, en surveillant les effets secondaires systémiques.
- Interféron : traitement de deuxième intention qui inhibe les cellules musculaires lisses vasculaires et les cellules endothéliales capillaires, supprimant ainsi l'angiogenèse. La fonction hépatique et la numération sanguine doivent être surveillées pendant le traitement. Une utilisation à long terme peut entraîner des complications thyroïdiennes et neurologiques.
- Traitement local : Les agents sclérosants injectés dans la base de l'hémangiome toutes les semaines ou toutes les deux semaines, à raison de 0,1 à 0,5 ml par séance, montrent une efficacité après plusieurs traitements. Les agents sclérosants courants comprennent une solution de morrhuate de sodium à 5 % ou une solution de sulfate à 1 à 10 %.
- Médicaments oraux :
- Traitement chirurgical : L'ablation chirurgicale est envisagée lorsque la croissance rapide présente des risques importants, tels que des saignements ou des dommages aux structures normales de la tête et du cou. La chirurgie est réservée aux lésions potentiellement mortelles ou à celles qui ont un impact grave sur les fonctions physiologiques ou qui provoquent une détresse psychologique importante. Elle peut éliminer les cicatrices atrophiantes ou prolifératives, la peau relâchée et le tissu fibro-graisseux résiduel en phase de régression, réduisant ainsi le risque de saignement.
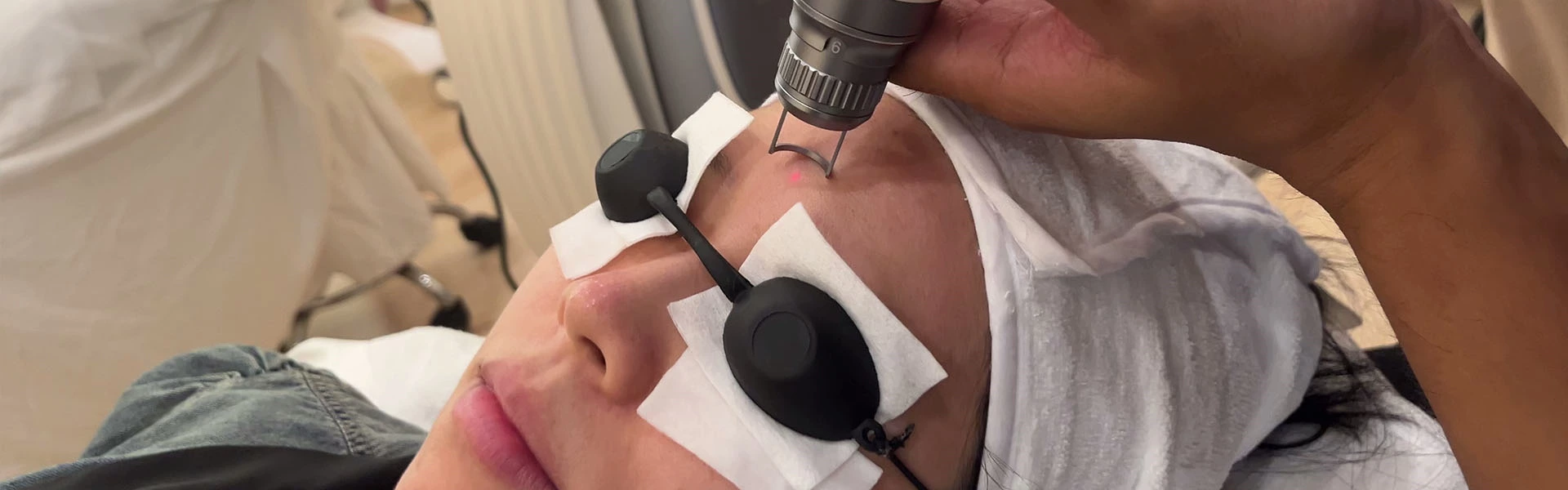
- Traitement au laser :
- Principaux appareils laser : Efficace aussi bien en phase de croissance qu'en phase de régression, le laser doit pénétrer les vaisseaux sanguins profonds (0,6-1,2 mm pour les lasers 585 nm) avec une énergie suffisante (plus de 6 J/cm²) et une longue durée d'impulsion (0,5-10 ms).
- Laser à colorant pulsé pompé par lampe flash (PDL, 585 nm et 595 nm) : couramment utilisé pour les hémangiomes superficiels, il peut ralentir ou arrêter la prolifération et accélérer la régression avec une sécurité et une spécificité élevées. Pour les lésions plus profondes, des traitements localisés répétés peuvent être nécessaires. La compression du verre peut être utilisée pour vider les vaisseaux superficiels, permettant une pénétration plus profonde avant de retirer le verre et de traiter les lésions superficielles. Le PDL est efficace pour les hémangiomes ulcérés, cicatrisant 70 % des ulcères dans les deux semaines suivant un traitement. Inefficace pour les hémangiomes nodulaires simples et anciens, la densité énergétique typique est de 6,0 à 6,5 J/cm², avec un chevauchement des taches de 10 à 15 %. Les critères d'évaluation du traitement sont un assombrissement uniforme de la lésion, avec des intervalles de 2 à 4 semaines. Un traitement précoce est préférable. Les effets secondaires comprennent un œdème et un purpura (d'une durée de 7 à 14 jours), des changements temporaires de pigmentation et des cicatrices superficielles.
- Laser Nd : Pénètre de 2 à 8 mm, convient aux hémangiomes profonds et indirects, mais une absorption non spécifique peut provoquer des effets secondaires tels qu'un œdème et des cicatrices. Un refroidissement et une protection épidermiques adéquats sont essentiels.
- Laser à double longueur d'onde : l'émission séquentielle de lasers PDL et Nd à impulsions longues améliore l'efficacité et réduit le risque de purpura et de cicatrices.
- Laser CO₂ : Les lasers CO₂ ultra-pulsés peuvent être utilisés pour ablater de grosses tumeurs mais ne sont pas recommandés pour les hémangiomes cutanés en raison du risque de cicatrisation.
- Lumière pulsée intense (IPL) : la lumière pulsée intense non cohérente à large spectre est efficace contre les hémangiomes, avec des filtres couramment utilisés à 550 nm/560 nm/570 nm/590 nm. Impulsions doubles ou triples avec une durée d'impulsion de 3 à 6 ms et un délai d'impulsion de 30 à 50 ms, une densité énergétique ajustée et des intervalles de traitement de 2 à 4 semaines.
- Soins de la peau après le laser : Suivez les mêmes méthodes que pour les taches de vin.
- Principaux appareils laser : Efficace aussi bien en phase de croissance qu'en phase de régression, le laser doit pénétrer les vaisseaux sanguins profonds (0,6-1,2 mm pour les lasers 585 nm) avec une énergie suffisante (plus de 6 J/cm²) et une longue durée d'impulsion (0,5-10 ms).
Source: Hémangiome de la fraise

 Laser Ciillulu - Fournisseur de machines pour le visage
Laser Ciillulu - Fournisseur de machines pour le visage