Vitiligo

Vitiligo
Le vitiligo est une maladie cutanée courante qui se produit sur la peau et les muqueuses et se caractérise par une dépigmentation locale ou généralisée, qui affecte principalement la beauté.
I. Étiologie et pathogénèse
L'étiologie et la pathogénèse du vitiligo ne sont pas encore totalement comprises. On pense actuellement que les individus ayant une prédisposition génétique peuvent être stimulés par de multiples facteurs internes et externes, induisant des anomalies de la fonction immunitaire, de la fonction neuroendocrine mentale, de la fonction métabolique, etc., ce qui conduit à la perte de la fonction de la tyrosinase dans les mélanocytes à la jonction de l'épiderme et du derme, provoquant une oxydation de la tyrosine en troubles de la formation de mélanine bloqués par la DOPA, et provoquant finalement une dépigmentation cutanée.
1. La théorie génétique considère que les patients ont souvent des antécédents familiaux et qu'il s'agit généralement d'une transmission autosomique dominante avec différentes pénétrances. Les statistiques étrangères montrent que l'incidence du vitiligo dans les familles des patients est de 18,75 % à 40 %, et les statistiques nationales montrent qu'elle est de 3 % à 12 %. Le vitiligo peut être une maladie génétique multigénique, qui peut être due à un déficit congénital en tyrosinase, et les mélanocytes perdent la capacité de synthétiser la mélanine.
2. Théorie auto-immune Les patients atteints de vitiligo ou leurs familles ont souvent d'autres maladies auto-immunes, telles qu'une maladie thyroïdienne, un diabète insulino-dépendant, une gastrite atrophique chronique, un psoriasis, une pelade, un lupus érythémateux, etc. Par rapport aux personnes normales, le taux positif d'anticorps spécifiques d'organes dans le sérum des patients atteints de vitiligo est également significativement plus élevé, tels que les anticorps anti-cellules pariétales gastriques, les anticorps anti-globuline surrénalienne et les anticorps anti-tissus surrénaliens. Il a été confirmé que les patients atteints de vitiligo contiennent des auto-anticorps contre les mélanocytes dans leur sérum, avec un taux positif de 27 % à 93 %, et le taux positif et le titre des anticorps sont étroitement liés à l'activité de la maladie.
3. Théorie neuropsychiatrique Les mélanocytes proviennent de la crête neurale et les lésions cutanées cliniques courantes de cette maladie sont symétriques ou segmentaires
Distribution. Les traumatismes postopératoires et mentaux peuvent induire l'apparition de cette maladie. On pense généralement que la stimulation mentale peut entraîner une augmentation de l'activité du système monoaminergique, entraînant ainsi une augmentation de la noradrénaline, de l'épinéphrine ou d'autres catécholamines, indiquant que l'apparition du vitiligo est liée au système nerveux. Le taux de B-endorphine dans le plasma des patients atteints de vitiligo est significativement augmenté, et le taux de B-endorphine dans le liquide tissulaire des types localisés et segmentaires est également significativement plus élevé que celui de la peau non affectée, indiquant que la B-endorphine peut être impliquée dans l'apparition du vitiligo. 4. Théorie de l'autodestruction des mélanocytes Cette maladie survient souvent dans les zones exposées et pigmentées. Certaines personnes pensent qu'elle est due à l'hyperfonctionnement des mélanocytes épidermiques, qui favorise leur consommation et leur déclin précoce, et peut être causée par la production ou l'accumulation excessive d'intermédiaires tels que la dopa et le 5,6-dihydroxyindole dans la synthèse de la mélanine par les cellules elles-mêmes. Des expériences ont montré que les phénols et les catécholamines ont un effet néfaste sur les mélanocytes normaux ou malins, conduisant à l'apparition du vitiligo. 5. Théorie de la déficience relative en ions tyrosine et cuivre Les niveaux de cuivre ou de céruloplasmine dans le sang et la peau des patients atteints de vitiligo sont réduits, ce qui entraîne une diminution de l'activité de la tyrosinase, affectant ainsi le métabolisme de la mélanine. De plus, certains produits chimiques et médicaments photosensibles peuvent également induire cette maladie.
II. Manifestations cliniques
1. Manifestations cliniques Le vitiligo est une maladie acquise, sans différence évidente entre les sexes. Il peut survenir à tout âge, mais il est plus fréquent chez les jeunes et les personnes d'âge moyen. Environ 50 % des patients développent la maladie avant l'âge de 20 ans. Certains patients présentent une saisonnalité évidente. En général, la maladie progresse plus sévèrement à la fin du printemps et au début de l'été, et s'atténue en hiver. Il peut survenir sur n'importe quelle partie de la peau, mais il est plus probable qu'il se produise dans les zones exposées et de frottement, telles que le visage, le cou, le dos de la main, le poignet, l'avant-bras et la région lombo-sacrée. Les lèvres, les lèvres, le gland du pénis et la muqueuse interne du prépuce peuvent également être touchés. Chez certains patients, les taches blanches sont réparties unilatéralement le long des segments nerveux, et chez quelques patients, les lésions cutanées sont étendues sur tout le corps. Lorsque les lésions cutanées apparaissent pour la première fois, il s'agit d'une ou plusieurs taches hypopigmentées aux limites floues, qui s'étendent progressivement en taches clairement dépigmentées de couleur blanc laiteux. Des zones pigmentées dispersées en forme d'îles autour des pores peuvent apparaître dans les taches blanches. Les cheveux dans les taches blanches peuvent devenir blancs ou être normaux. Ceux qui se développent sur la tête peuvent n'avoir que des cheveux blancs sans taches blanches. La plupart des patients ne présentent aucun symptôme subjectif. L'évolution de la maladie est chronique et s'améliore parfois ou disparaît d'elle-même. Au cours de la progression de la maladie, les taches blanches peuvent migrer vers la peau normale. Parfois, une stimulation mécanique telle que la pression, la friction, les brûlures et les traumatismes peuvent également provoquer un vitiligo (réaction isomorphe). Au stade stable, les lésions cutanées cessent de se développer et apparaissent comme des taches clairement dépigmentées avec une pigmentation accrue au bord des lésions.
2. Classification : Selon l'étendue et la répartition des lésions cutanées, la maladie peut être divisée en type commun et type segmentaire.
(1) Type commun : Il est divisé en type dispersé, type généralisé, type facio-acral et type muqueux.
① Type dispersé : les taches blanches sont dispersées, de tailles variables, mais généralement réparties de manière symétrique.
② Type généralisé : Il se développe souvent à partir d'un type localisé ou sporadique, et la surface totale des taches blanches est supérieure à 50 % de la surface corporelle.
③ Type facio-acral : les lésions cutanées sont réparties sur le visage et les membres distaux.
④ Type de muqueuse : les lésions cutanées affectent uniquement la muqueuse.
(2) Type segmentaire : Les lésions cutanées sont réparties selon le dermatome ou une certaine zone de distribution nerveuse.
III. Caractéristiques pathologiques
En plus de la diminution ou de la disparition du nombre de mélanocytes basaux et de granules de mélanine, la pathologie tissulaire du vitiligo ne présente généralement aucune réaction inflammatoire. Les patients atteints de vitiligo présentent une diminution ou une absence de mélanosomes et de mélanocytes dans la couche basale des cellules. Au stade actif de la lésion, la densité des mélanocytes au centre est entourée de mélanocytes anormalement agrandis, soit 2 à 1/2 fois celle de la zone normale dans la zone périphérique. Au stade inflammatoire précoce, on peut observer un œdème épidermique et une formation d'éponge au niveau du bord dit surélevé du vitiligo, et une infiltration de lymphocytes et de cellules tissulaires peut être observée dans le derme. Le principal changement dans les lésions de vitiligo établies est la réduction, voire la disparition, des mélanosomes dans les mélanocytes. Il n'y a pas de mélanocytes dans les lésions dépigmentées tardives.
IV. Diagnostic et diagnostic différentiel
Il n'est pas difficile de diagnostiquer cette maladie en se basant sur les manifestations cliniques. Cependant, il faut la différencier des maladies suivantes. Apprendre sans nourriture froide vous rendra plus sage
(I) Pityriasis simple Le pityriasis simple est fréquent chez les enfants, avec des taches hypopigmentées localisées sur le visage, plutôt que des taches dépigmentées, et des limites floues des lésions, et souvent de fines squames à la surface.
(II) Pityriasis versicolor
Les lésions du pityriasis versicolor apparaissent souvent sur le cou, le tronc et les membres supérieurs. Il s'agit de taches rondes ou ovales de couleur claire avec de nombreuses squames à la surface. Les champignons sont faciles à trouver dans les lésions.
(III) Naevus anémique
Le nævus anémique est une tache hypopigmentée congénitale, généralement distribuée de manière unilatérale. En raison de la faible densité capillaire dans la zone de la lésion, la peau autour de la tache blanche est congestionnée après frottement ou chauffage, mais la tache blanche elle-même ne devient pas rouge, ce qui permet de la distinguer du vitiligo. (IV) Taches pigmentées
Les taches pigmentaires sont des taches localisées de couleur claire qui apparaissent à la naissance ou peu après la naissance. Elles sont souvent réparties le long des segments nerveux, avec des limites floues et aucune bande de pigmentation autour d'elles. Elles sont généralement uniques et durent toute la vie. (V) Hypopigmentation post-inflammatoire
L'hypopigmentation post-inflammatoire a des antécédents de maladie primaire, comme l'eczéma, la dermatite, le psoriasis, etc. L'hypopigmentation est limitée aux lésions cutanées de la maladie primaire, est généralement temporaire et peut guérir d'elle-même.
V. Traitement
Le traitement de cette maladie a pour objectif principal de contrôler la progression des lésions cutanées et de favoriser la restauration des taches blanches. Le choix des mesures de traitement tient principalement compte de la zone, du type, de la localisation, de l'âge et de l'évolution de la maladie. Le principe du traitement est de traiter le plus tôt possible et d'adopter une thérapie globale personnalisée (combinaison de médecine chinoise et occidentale, combinaison de médicaments externes et internes, combinaison de médicaments et de physiothérapie, combinaison de médicaments et de physiothérapie et traitement chirurgical) en fonction des différents patients autant que possible. Le traitement doit être à long terme et chaque cure doit durer au moins 3 mois.
(I) Traitement aux glucocorticoïdes
Le traitement topique aux glucocorticoïdes convient aux lésions cutanées présentant des taches blanches de moins de 10 % de la surface. Utilisez des hormones superpuissantes ou puissantes. Les meilleures zones de traitement sont le visage et le cou, mais il faut faire attention aux effets indésirables de l'utilisation à long terme d'hormones. Actuellement, les inhibiteurs de la calcineurine sont principalement recommandés pour les lésions cutanées du visage et du cou.
Le traitement par glucocorticoïdes systémiques convient principalement aux patients atteints de vitiligo généralisé à progression rapide. Une petite dose de prednisone peut être prise par voie orale à 0,3 mg/kg par jour pendant 1,5 à 3 mois, puis arrêtée en cas d'inefficacité. Une fois l'effet obtenu, la dose est progressivement réduite de 5 mg toutes les 2 à 4 semaines à 1 comprimé tous les deux jours, et maintenue pendant 3 à 6 mois. Ou le composé bétaméthasone 1 ml, injection intramusculaire, une fois tous les 20 à 30 jours, peut être utilisé 1 fois. En raison de ses nombreux effets indésirables, un traitement hormonal systémique à long terme n'est pas recommandé. En général, pour les patients présentant une progression rapide, afin de contrôler la maladie le plus rapidement possible, la dose est généralement doublée au cours des 3 premiers jours, et la dose est réduite et arrêtée plus tôt. Une fois la progression de la maladie rapidement contrôlée, le traitement est poursuivi avec la médecine traditionnelle chinoise et des immunomodulateurs.
(ii) Inhibiteurs de la calcineurine
Les inhibiteurs topiques de la calcineurine comprennent la pommade au tacrolimus et la crème au pimécrolimus. La durée du traitement est de 3 mois à 1 an. Les zones les plus propices à la repigmentation sont le visage et le cou. Il peut également être utilisé sur les muqueuses et les organes génitaux. (iii) Dérivés de la vitamine D
Le calcipotriol et le tacalcitol topiques peuvent être utilisés pour traiter le vitiligo chez l'adulte, appliqués deux fois par jour. La vitamine D peut être associée aux UVB à bande étroite, au laser excimer 308, à la PUVA, etc., ou associée à des hormones topiques et à des inhibiteurs de la calcineurine. Le calcipotriol ou le tacalcitol topiques peuvent améliorer l'efficacité des UVB à bande étroite dans le traitement du vitiligo. Le calcipotriol et le tacalcitol ayant des effets photoprotecteurs contre les UVA et les UVB, il est recommandé de les utiliser le soir 1 jour avant la photothérapie.
(iv) La médecine traditionnelle chinoise adopte généralement une différenciation des maladies combinée à une différenciation des syndromes, qui est divisée en deux stades : le stade progressif et le stade stable, formant quatre principaux types de syndrome correspondant à eux (syndrome rhumatismal et thermique, dépression hépatique et stagnation du qi, syndrome d'insuffisance hépatique et rénale, syndrome de stase sanguine et d'obstruction). Le stade progressif est caractérisé par des rhumatismes, une dépression thermique, une dépression hépatique et une stagnation du qi, et le stade stable est caractérisé par une déficience hépatique et rénale et une stase sanguine. Les enfants présentent souvent une faiblesse de la rate et de l'estomac. En termes de traitement, le stade progressif consiste principalement à dissiper le mal, à dissiper le vent, à éliminer la chaleur et l'humidité et à soulager la dépression hépatique ; le stade stable consiste principalement à nourrir le foie et les reins, à favoriser la circulation sanguine et à éliminer la stase sanguine, et à sélectionner le médicament guidant les méridiens correspondant en fonction du site.
(V) Photothérapie et photochimiothérapie (PUVA) La photothérapie comprend la lumière ultraviolette à haute énergie, le laser hélium-néon, le NB-UVB, le laser excimer 308 nm et la lumière excimer. Étant donné que la lumière ultraviolette à haute énergie a une faible efficacité, le temps de pigmentation normale de la peau est trop long et l'efficacité du laser hélium-néon est incertaine, avec l'utilisation du NB
Français UVB dans le traitement clinique du vitiligo, ces deux types de lumière sont progressivement éliminés dans le traitement du vitiligo. 1. UVB à bande étroite (311 nm) plage de longueurs d'onde 310~315 nm, longueur d'onde de pointe 311 nm. Son mécanisme de traitement du vitiligo peut être de favoriser la libération d'endothéline-1, 1-1a, facteur de croissance basique des fibroblastes (bFGF) par les kératinocytes, et d'augmenter l'expression de la tyrosinase des mélanocytes. De plus, les UVB à bande étroite peuvent également inhiber la fonction immunitaire des cellules dendritiques de la peau et des lymphocytes T. Par rapport à la PUVA traditionnelle, il présente les avantages d'une grande sécurité et de moins d'effets secondaires. Le traitement systémique NB-UVB convient aux patients âgés de > 9 ans atteints de vitiligo impliquant une zone de > 20 %. Il peut également être utilisé pour les enfants âgés de < 9 ans qui sont au stade progressif de lésions cutanées étendues et peuvent coopérer étroitement avec le traitement.
Les étapes de traitement des UVB à bande étroite sont les suivantes :
(1) Précautions avant le traitement : L'opérateur porte des lunettes de protection contre les ultraviolets pendant le traitement. Si les lésions se situent autour des yeux, demandez au patient de fermer les yeux ; si tout le corps est irradié, demandez au patient de porter un short pour protéger les organes reproducteurs.
(2) Méthode de traitement : La dose initiale est de 70 % de la dose minimale d'érythème. Selon la classification de la photosensibilité, les Chinois ont principalement une peau de sous-type et de type I. La première dose du premier est de 0,3 à 0,5 J/cm' et la seconde de 0,5 à 0,7 J/cm'. L'exposition est administrée deux fois par semaine. Au stade initial du traitement, la dose est augmentée de 20 à 50 % à chaque fois. Après l'apparition d'un érythème léger, la dose est généralement augmentée de 0 à 20 % à chaque fois. La dose unique finale ne dépasse pas 3,0 J/cm'. (3) Précautions après le traitement : Pendant le traitement, il est conseillé aux patients d'éviter la lumière directe du soleil sur la surface du corps et d'appliquer un écran solaire sur la zone exposée. Certains patients peuvent développer une photosensibilité aux UVB-NB. Le nombre de traitements et la durée du traitement dépendent de la photosensibilité individuelle (si la zone de l'îlot pigmentaire n'augmente pas après la poursuite de la photothérapie, on considère qu'une photosensibilité est produite). Une fois la tolérance acquise, vous pouvez vous reposer pendant 3 à 6 mois avant de poursuivre le traitement.
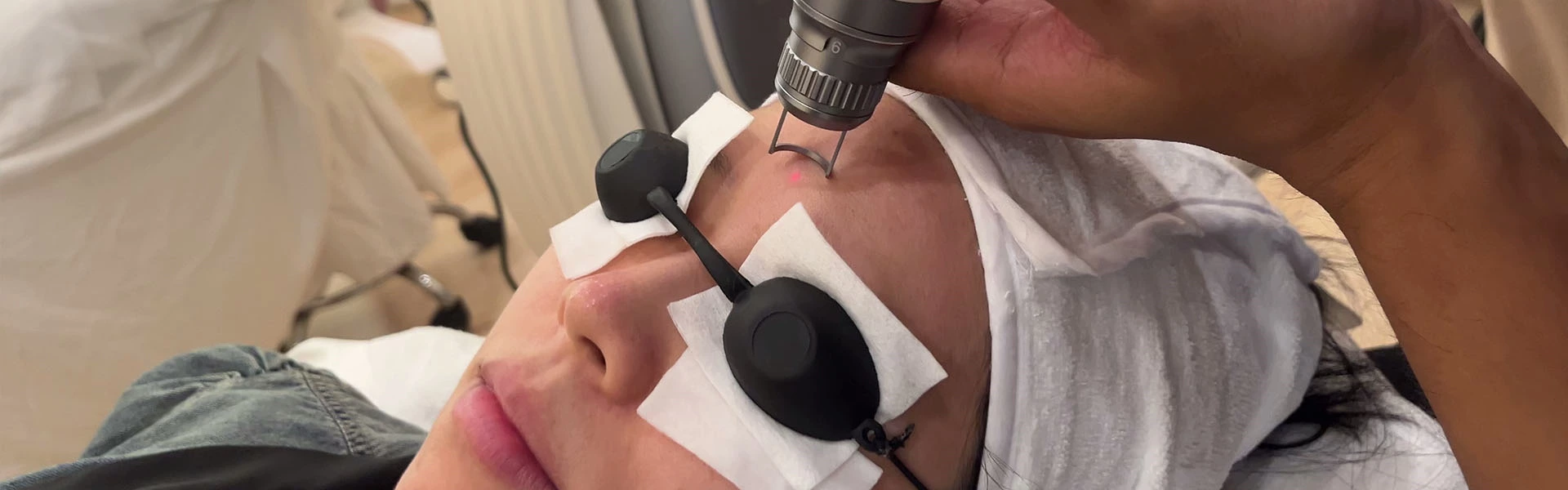
2.308nm excimer laser Le laser excimer fait référence à un laser à gaz pulsé continu généré par un dimère excité. Le dimère est composé d'un gaz inerte et d'un gaz halogène mélangés dans une certaine proportion et pression sous forme atomique. Lorsque le courant passe à travers, le gaz inerte activé et le gaz halogène peuvent former des halogénures et libérer une lumière monochromatique d'une longueur d'onde spécifique. Le laser excimer 308 nm, également connu sous le nom de laser excimer XeCI, est un dimère composé de gaz inerte xénon et de chlore halogène qui libère une lumière ultraviolette d'une longueur d'onde de 308 nm après avoir été excité. Le diamètre du spot du laser excimer 308 nm est réglable, avec une plage de réglage de 218 mm. L'énergie de chaque impulsion peut atteindre 3~5,5mJ/cm', et la plus profonde peut pénétrer jusqu'à 1,5mm du derme superficiel.
Français Le mécanisme du traitement du vitiligo au laser excimer 308 nm n'est pas clair et peut inclure les deux aspects suivants : ① Induire l'apoptose des lymphocytes T activés dans la lésion, ce qui peut favoriser directement l'apoptose des lymphocytes T pathologiques ; il peut également agir sur les kératinocytes, amenant les premiers à produire la cytokine TGF-B1 et induire indirectement l'apoptose des lymphocytes. ② Stimuler la prolifération des mélanocytes et favoriser la production de mélanine, en favorisant la prolifération des mélanocytes non pigmentés dans la gaine radiculaire externe des follicules pileux qui ne sont pas impliqués dans la production de mélanine et migrent vers les taches blanches.
Français : Indications : Convient au traitement des patients atteints de vitiligo local stable avec des lésions cutanées de moins de 30 % de la surface. Associé au tacrolimus ou au pimécrolimus topique, etc., son efficacité peut être améliorée. Par rapport aux méthodes de traitement couramment utilisées actuellement, les avantages du laser excimer 308 nm dans le traitement du vitiligo stable sont les suivants : ① L'instrument est flexible à utiliser et présente des avantages dans le traitement des lésions focales, en particulier des rides. ② Le laser excimer 308 nm a une énergie élevée et un effet rapide, et peut également réduire l'accumulation totale de rayons ultraviolets dans la peau. ③ Le laser excimer 308 nm agit sur les lésions cutanées sous forme de sortie ponctuelle, ce qui n'affecte pas la peau normale environnante et peut réduire la probabilité de vieillissement de la peau environnante et de cancer de la peau.
Les étapes de l'opération de traitement du laser excimer 308 nm sont les suivantes :
(1) Préparation avant le traitement : Pendant le traitement, appliquez un écran solaire autour des lésions cutanées ou utilisez un écran solaire pour protéger la peau normale. Le personnel soignant utilise des lunettes de protection et le patient ferme les yeux pour se protéger les yeux. Le traitement est indolore, donc une anesthésie épidermique n'est pas nécessaire et aucun gel froid d'agent de couplage n'est requis. Nettoyez la zone de traitement et désinfectez-la avec Sanisol.
Sélectionnez la partie supérieure des fesses ou la partie inférieure du dos du patient, sur une peau normale qui n'est pas brûlée par le soleil, pour le test de dose minimale d'irradiation (DME). Sélectionnez la dose initiale en fonction des résultats du test DME.
(2) Dose de traitement : La dose de traitement initiale (ID) est déterminée en fonction de la DEM et de l'emplacement de la lésion cutanée. Elle est généralement de 0,5 à 1 MED, et différentes doses de traitement initiales sont sélectionnées en fonction des différents emplacements. La dose d'irradiation ultérieure dépend de la réaction de l'érythème dans la lésion cutanée après l'irradiation précédente. Si l'érythème dure moins de 24 heures, la dose de traitement est augmentée de 50 à 100 mJ/cm'' et de 25 à 50 mJ/cm'' pour les enfants. Si l'érythème dure de 24 à 48 heures, la dose de traitement reste la même que la précédente. Si l'érythème dure de 48 à 60 heures, la dose de traitement est réduite de 50 à 100 mJ/cm? et de 25 à 50 mJ/cm? pour les enfants. Si l'érythème dure 60 à 72 heures ou si des cloques évidentes, des brûlures, etc. apparaissent, le temps de traitement est reporté en conséquence jusqu'à ce que les symptômes ci-dessus disparaissent fondamentalement, et la dose de traitement suivante est réduite de 100 mJ/cm'.
(3) Fréquence du traitement : 1 à 3 fois par semaine, 2 fois par semaine est plus fréquent, avec un intervalle de 3 à 4 jours entre chaque traitement. Cela permet d'obtenir des résultats rapidement sans provoquer d'effets secondaires dus à un traitement trop fréquent. Certains patients sont associés à une crème de tacrolimus à 3 % en raison de la croissance lente des pigments. La plupart des patients ont besoin de 10 à 50 traitements, avec une moyenne de 35 fois. D'une manière générale, l'effet du traitement sur le visage devrait être meilleur que sur le tronc et les membres, et sur le tronc et les membres meilleur que sur les extrémités.
(4) Précautions postopératoires : La plupart des réactions telles que la sensation de brûlure, l'érythème et les cloques dans la zone de traitement sont relativement bénignes. En général, aucun traitement particulier n'est nécessaire. Évitez de frotter la zone de traitement. Si nécessaire, administrez un traitement correspondant pour prévenir l'infection. La zone de traitement doit être protégée du soleil. 3. Photochimiothérapie (PUVA) La photochimiothérapie est une méthode combinant des photosensibilisateurs et des rayons ultraviolets à ondes longues (rayons ultraviolets de 320 à 482 nm) pour traiter les maladies. Son mécanisme possible est : la stimulation du vitiligo
Source: Vitiligo

 Laser Ciillulu - Fournisseur de machines pour le visage
Laser Ciillulu - Fournisseur de machines pour le visage