Chloasma

Chloasma
Le chloasma est une tache pigmentaire qui apparaît fréquemment sur les joues et le front des femmes en âge de procréer. Il est généralement réparti de manière symétrique et peut exister longtemps ou se développer de manière chronique. En médecine traditionnelle chinoise, on l'appelle également « taches hépatiques » et « taches noires ». Celles causées par la grossesse sont également appelées taches de grossesse, qui peuvent disparaître après l'accouchement.
1. Causes et pathogénèse
Les causes et la pathogénèse du chloasma ne sont pas encore entièrement comprises. Des études récentes ont montré que les rayons ultraviolets, les cosmétiques, Chapitre 2 Traitement au laser des maladies cutanées pigmentées
La grossesse, les troubles endocriniens, certaines maladies chroniques, certains médicaments, l’insomnie, les émotions négatives à long terme et la transmission sont tous liés à l’apparition du chloasma.
Des études ont montré que la sécrétion de l'hormone stimulant les mélanocytes (MSH) augmente pendant la grossesse, ce qui peut entraîner une fonction mélanocytaire active. Il a été prouvé que l'œstrogène peut stimuler les mélanocytes à sécréter des granules de mélanine, et la progestérone peut favoriser le transport et la diffusion des photophores. Les taches de grossesse sont causées par l'action combinée de ces deux hormones. Les femmes qui prennent des contraceptifs oraux et certaines maladies gynécologiques chroniques telles que les troubles menstruels, la dysménorrhée, l'annexite, l'infertilité, etc. peuvent également induire un chloasma, et on pense que son apparition est liée à des anomalies des œstrogènes et de la progestérone dans le corps.
Les rayons ultraviolets sont également un facteur déclencheur important du chloasma. Les rayons ultraviolets peuvent augmenter l'activité de la tyrosinase, stimuler la division des mélanocytes et faire proliférer les mélanocytes dans la zone irradiée. Par conséquent, cette maladie est souvent induite ou aggravée après une exposition au soleil en été. Elle survient également souvent chez les patients atteints de certaines maladies chroniques telles que les maladies du foie, l'alcoolisme chronique, les maladies thyroïdiennes et les tumeurs viscérales, ce qui indique que cette maladie est liée à des facteurs endocriniens tels que les ovaires, l'hypophyse et la thyroïde. De plus, les médicaments oraux tels que la chlorpromazine et la phénytoïne sodique peuvent également induire un chloasma. Les oligo-éléments cuivre et zinc ont également un certain effet sur l'apparition du chloasma. Dans le passé, on pensait que l'apparition du chloasma était principalement attribuée aux troubles du métabolisme de la mélanine. Récemment, de nombreux chercheurs ont montré qu’en plus des troubles du métabolisme des pigments, une altération de la fonction de barrière cutanée dans la zone touchée, des réactions inflammatoires et un dysfonctionnement microvasculaire local jouent tous un rôle important dans l’apparition du chloasma.
2. Manifestations cliniques
Le chloasma est plus fréquent chez les femmes, en particulier celles en âge de procréer, mais peut également survenir chez les hommes. Les lésions sont souvent réparties de manière symétrique sur les zones zygomatiques et des joues et ont la forme d'un papillon, communément appelé « taches de papillon ». Elles peuvent également affecter le front, le dos du nez, les zones périorbitaires ou le menton. La couleur est jaune-brun clair, brun foncé ou café foncé avec des formes irrégulières et des bords clairs ou diffus. Les lésions n'affectent généralement pas les paupières et la muqueuse buccale, et il n'y a pas de symptômes subjectifs. La couleur des lésions s'accentue souvent après une exposition aux rayons ultraviolets, et elles s'aggravent souvent au printemps et en été et s'atténuent en automne et en hiver. De plus, des facteurs tels que l'humeur, le sommeil et les changements endocriniens peuvent également provoquer de légers changements de couleur des lésions. L'évolution de la maladie est incertaine et peut durer des mois ou des années.
1. Classification traditionnelle Le chloasma est divisé en trois types en fonction de la répartition des lésions.
(1) Type médio-facial : les lésions sont réparties sur le front, les joues, la lèvre supérieure et le nez.
(2) Type de joue : les lésions sont principalement localisées sur les joues et le nez. (3) Type mandibulaire : Les lésions sont principalement localisées sur la mandibule, affectant occasionnellement la zone en « V » du cou.
2. Classification étrangère Les chercheurs étrangers divisent cette maladie en quatre types en fonction des changements de couleur observés par la lampe de Wood et de la distribution des mélanosomes.
(1) Type épidermique : Les modifications pathologiques se manifestent principalement par une pigmentation de la couche basale, de la couche épineuse, de la couche granuleuse et même de la couche cornée de l'épiderme. Les processus dendritiques des mélanocytes s'étendent vers le haut au-dessus de la couche basale. Le contraste de couleur entre la zone lésée et la zone non lésée augmente lorsqu'on l'observe à la lampe de Wood.
(2) Type dermique : Les modifications pathologiques se manifestent par des mélanophages autour des vaisseaux sanguins du derme. Le contraste de couleur entre la zone lésée et la zone non lésée ne change pas lorsqu'il est observé à la lampe de Wood.
(3) Type mixte : Le contraste de couleur de certaines lésions augmente lorsqu'elles sont observées à la lampe de Wood, tandis que certaines lésions ne changent pas.
(4) Aucun changement de type : Des lésions évidentes peuvent être observées à la lumière visible, mais il n'y a pas d'augmentation de la pigmentation sous la lampe de Wood. La manifestation histologique est une pigmentation du derme.
3. Caractéristiques pathologiques
La formation de mélanine dans la couche basale et la couche épineuse de l'épiderme de cette maladie est active et la mélanine augmente, mais il n'y a pas de prolifération de mélanocytes ; des particules de mélanine libres peuvent être observées dans le derme supérieur ou sont phagocytées par les mélanocytes, et il n'y a pas d'infiltration de cellules inflammatoires.
4. Diagnostic et diagnostic différentiel
Cette maladie est plus fréquente chez les femmes jeunes et d'âge moyen. Les lésions cutanées se produisent principalement sur le visage, principalement dans la région zygomatique, les joues et le col de l'utérus. Elle présente les caractéristiques de lésions cutanées jaune-brun et s'aggrave en été. Elle est généralement facile à diagnostiquer. Cette maladie se différencie principalement des maladies suivantes. 1. Les taches de rousseur sont petites, dispersées et non fusionnées. Il existe souvent des antécédents familiaux. Elles surviennent souvent dans l'enfance et sont plus fréquentes chez les adolescentes. Elles sont évidentes en été et s'estompent ou disparaissent en hiver.
2. Mélanose de Reil Elle apparaît souvent sur le front, la région zygomatique et le côté du cou du visage. Il s'agit de taches gris-violet à brun-violet ressemblant à des points,
avec de petites écailles poudreuses attachées, qui peuvent ensuite fusionner en morceaux. Une inflammation peut être présente au stade précoce. 3. Naevus brun-bleu de la région zygomatique Les lésions cutanées sont des taches brun-bleu d'un diamètre de 1 à 5 mm. Les taches ne fusionnent pas en un seul morceau. Elles apparaissent généralement chez les femmes vers l'âge de 20 ans.
4. Naevus d'Ota Il apparaît généralement à la naissance ou dans l'enfance. Les lésions cutanées sont réparties unilatéralement et peuvent impliquer le globe oculaire et les muqueuses. Il s'agit de taches bleu clair, gris-bleu ou bleu-noir.
5. Traitement
En raison de la complexité de l'apparition du mélasma, il n'existe pas de consensus général sur le traitement du mélasma. Voici les méthodes de traitement les plus courantes.
(I) Traitement général
Tout d'abord, il faut éliminer autant que possible les facteurs qui induisent la maladie : exposition au soleil, contraceptifs, stress, insomnie ou autres maladies chroniques associées. Protégez la peau du visage, évitez le nettoyage excessif et la stimulation excessive, faites attention à l'hydratation et à la protection solaire, etc.
(II) Traitement médicamenteux
1. Traitement par médecine occidentale, principalement vitamine C, vitamine E, acide tranexamique, glutathion, etc. ; pour le mélasma vasculaire ou vasculaire dominant, des médicaments anti-inflammatoires et des médicaments améliorant la fonction vasculaire sont également nécessaires.
2. Traitement par la médecine traditionnelle chinoise : En général, il est nécessaire de différencier et de classer les médicaments, tels que Xiaoyaosan pour la dépression du foie et la stagnation du qi, Shenlingbaizhusan pour la déficience de la rate et l'accumulation d'humidité, Liuweidihuangwan pour la déficience du yin du foie et des reins, Taohongsiwutang pour la stagnation du qi et la stase sanguine. 3. Médicaments locaux : Pour les lésions de chloasma non vasculaire, une certaine concentration d'hydroquinone, d'acide azélaïque, d'acide vitaminique A et d'autres agents dépigmentants peuvent être administrés localement, mais il convient de noter que ces médicaments peuvent provoquer une irritation cutanée locale, une pigmentation post-inflammatoire ou une pigmentation inégale et d'autres effets secondaires. Un traitement de peeling aux acides de fruits à une concentration de 20 à 50 % peut également être utilisé pour le chloasma à dominante non vasculaire ; les traitements d'induction locaux tels que l'arbutine ou la L-vitamine C peuvent également avoir pour effet d'éclaircir le chloasma.
(III) Traitement au laser
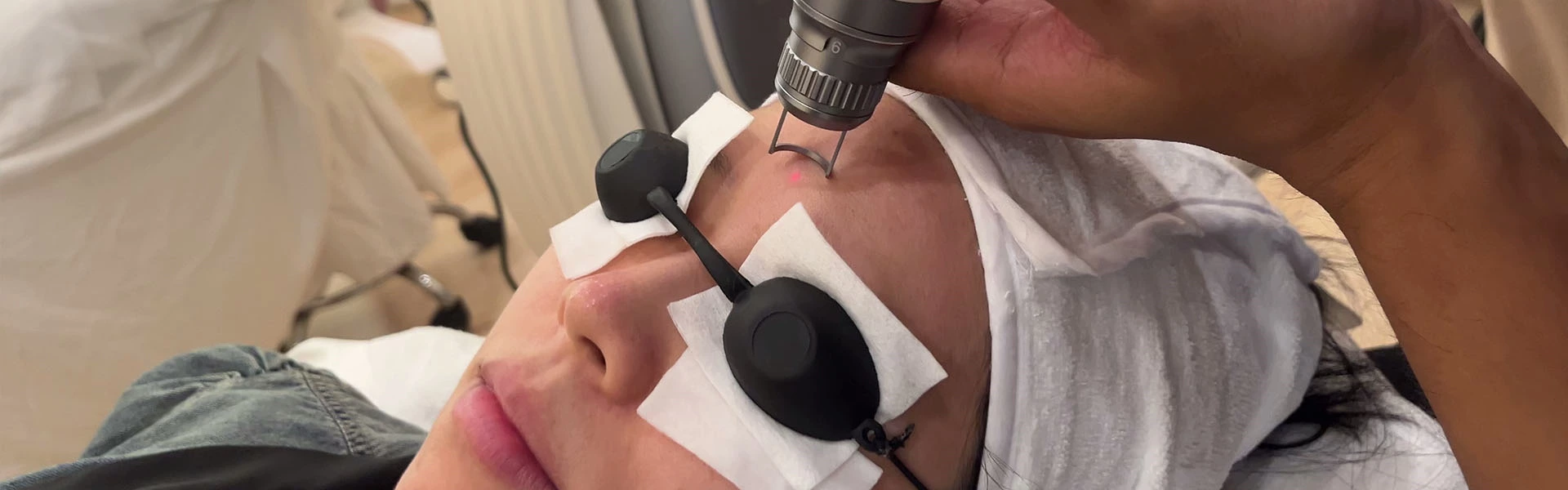
L'utilisation du laser pour le traitement du chloasma a toujours été controversée. En effet, certains patients atteints de chloasma présenteront une réaction pigmentaire post-inflammatoire évidente après le traitement au laser, ou une récidive à court terme peut survenir après le traitement. Au fur et à mesure que la recherche s'approfondit, certains experts nationaux divisent le chloasma en type vasculaire et type pigmentaire, et notre choix du moment du traitement au laser pour le chloasma est progressivement devenu clair. Le chloasma pigmenté est la conséquence d'une inflammation, tandis que le type vasculaire est un signe qu'une inflammation se produit. Lorsqu'une inflammation se produit, l'utilisation d'un traitement au laser entraînera une aggravation de l'inflammation, ce qui à son tour rend les mélanocytes plus actifs et produit une pigmentation post-inflammatoire. Par conséquent, nous ne préconisons l'utilisation du traitement au laser que lorsque le chloasma est au stade pigmentaire. 1. Laser Q-switched Les longueurs d'onde sont de 1064 nm, 755 nm, 694 nm et 532 nm, et la largeur d'impulsion est de 5 à 10 ns. Le principe d'élimination des particules pigmentaires du chloasma repose toujours sur l'effet photothermique sélectif, c'est-à-dire que les particules pigmentaires absorbent sélectivement la lumière d'une certaine longueur d'onde, puis se dilatent et se rompent rapidement pour former de petits fragments, qui sont ensuite engloutis par les phagocytes du corps et excrétés par le corps, tandis que les tissus normaux ne seront pas rompus ou endommagés.
Étant donné que le mélasma est caractérisé par des cellules pigmentaires anormalement actives en physiopathologie, certains chercheurs ont proposé une nouvelle théorie du traitement au laser du mélasma basée sur l'expérience acquise lors d'une exploration précédente du traitement du mélasma au laser : la photothermolyse sélective sous-cellulaire. Étant donné que les cellules pigmentaires du mélasma sont actives, afin de minimiser les dommages du laser sur le tissu cutané normal et la membrane basale, évitant ainsi l'aggravation du mélasma, la sélection énergétique consiste à photodécharger sélectivement uniquement les particules pigmentaires dans les cellules pigmentaires et à essayer d'éviter ou de réduire l'activation des cellules pigmentaires. La fonction des cellules pigmentaires est inactivée ou inhibée par de multiples photodécharges de petites doses. Dans le même temps, de multiples photodécharges de particules pigmentaires peuvent rendre les particules pigmentaires plus petites et plus propices à la phagocytose et à l'excrétion.
Les lasers Q-switched 532 nm, 694 nm et autres lasers à courte longueur d'onde sont plus absorbés par la mélanine épidermique, provoquant des dommages aux cellules tissulaires. Au cours du processus de réparation, la pigmentation est facilement provoquée par la production active de mélanine réactive. Dans le passé, les traitements à la lumière Q-switched 1064 nm et 755 nm pour le mélasma utilisaient de petits points, une énergie élevée et peu de traitements, ce qui endommageait généralement les tissus cutanés environnants et la membrane basale, et était également sujet à l'effet secondaire d'une pigmentation accrue. Cependant, ces dernières années, les lasers émeraude Q-switched 755 nm et Nd:YAG Q-switched 1064 nm ont utilisé de grands points, une faible énergie et de multiples traitements, qui ont obtenu de bons résultats, avec des réactions tissulaires légères, évitant et réduisant la pigmentation post-inflammatoire, et devenant progressivement les options de traitement au laser courantes pour les Asiatiques.
Les étapes du traitement sont les suivantes :
(1) Précautions préopératoires.
① Avant la chirurgie, le médecin doit d’abord déterminer que les lésions de mélasma sont à un stade de pigmentation stable.
② Aucun antécédent d’exposition au soleil dans le mois précédant le traitement.
③ Pour les personnes souffrant d’une inflammation de la peau du visage, l’inflammation du visage doit d’abord être contrôlée.
(2) Nettoyez le visage avant l'opération. Les patients atteints de chloasma doivent utiliser un nettoyant doux pour le visage pour nettoyer leur visage avant l'opération et désinfecter la zone chirurgicale avec du Sanisol de routine.
(3) Anesthésie de surface/anesthésie générale. Aucune anesthésie n'est requise.
(4) Protection des yeux. L'opérateur et le patient doivent porter des lunettes de protection spéciales.
(5) Réponse au traitement peropératoire. En général, un spot de 6 à 8 mm est utilisé et la densité énergétique est généralement de 2 à 3 mJ/cm2. Après irradiation, la peau présentera une légère rougeur.
(6) Traitement de la zone chirurgicale après l'opération. Immédiatement après l'opération, un masque de soin médical ou un traitement d'induction avec fonction de réparation de la barrière cutanée du visage est administré pour prévenir les symptômes de micro-blessures tels que la sécheresse cutanée et la sensibilité causées par le laser.
(7) Précautions postopératoires.
① Après le traitement au laser, le visage doit être lavé et le maquillage doit être appliqué de manière douce et sans frottement, et la peau du visage doit être hydratée et réparée sous la direction d'un médecin.
②) Pendant l'intervalle entre deux traitements, une crème solaire doit être strictement utilisée pour éviter l'exposition au soleil.
③ L'incidence des effets secondaires de cette méthode de traitement au laser est faible. Parfois, l'aggravation de la pigmentation ou les taches d'hypopigmentation secondaires disparaissent généralement en 2 à 6 mois. En cas de pigmentation, le traitement suivant doit être choisi une fois la pigmentation rétablie. (4) La fréquence du traitement est généralement d'une fois par semaine et la plupart du temps, 5 à 10 traitements sont nécessaires.
2. Traitement au laser fractionné La technologie du laser fractionné est un concept technique entre les méthodes de traitement ablatives invasives et non ablatives non invasives. Les lasers fractionnés sont divisés en deux catégories : les lasers fractionnés non ablatifs et les lasers fractionnés ablatifs. Son mécanisme d'action est une extension de la théorie photothermique sélective traditionnelle, c'est-à-dire l'effet photothermique fractionné. L'eau du tissu est la base de couleur cible du laser fractionné. Le laser fractionné génère un petit faisceau disposé en réseau pour agir sur la peau. Une fois que l'eau du tissu cutané a absorbé l'énergie laser, elle forme de multiples zones de dommages thermiques micro-colonnaires (zones de dommages thermiques micro-MTZ), qui provoquent ensuite une série de réactions biochimiques cutanées, obtenant les effets de raffermissement de la peau, de rajeunissement de la peau et d'élimination des taches. La MTZ a un diamètre de 50 à 150 pm et une profondeur de 400 à 1 000 um. La MZ générée par centimètre carré de peau dans la zone traitée peut être différente en raison des différentes conceptions de points de faisceau de l'instrument. Par exemple, la série FraxeSR propose deux densités de 125 MTZ/cm' ou 250 MTZ/cm'. Seulement 12 à 20 % de la peau de la zone traitée forme du MTZ. Le laser à points forme une zone circulaire de coagulation tissulaire ou une zone de dommage thermique autour de chaque MTZ, et la périphérie est constituée de tissu normal non endommagé, ce qui peut accélérer la réparation et la régénération de la peau endommagée, raccourcir la période de réparation de la plaie après le traitement et réduire la pigmentation.
Le laser à points utilisé dans le traitement du mélasma est un laser à points non ablatif dont la longueur d'onde est généralement de 1540 nm ou 1550 nm. Contrairement au laser ablatif, il n'endommage pas la couche cornée de l'épiderme et le tissu épidermique restant coagule mais ne se vaporise pas. Sa zone de zone médiane comprend le tissu épidermique sous la couche cornée et le tissu dermique à différentes profondeurs. Cela permet non seulement de conserver la fonction barrière de la peau, mais également d'endommager directement les mélanocytes, les granules de mélanine et les kératinocytes des lésions de mélasma grâce à la micro-zone de chaleur générée par le laser à points. Il s'agit d'une option relativement sûre et efficace pour traiter le mélasma. Il est actuellement approuvé par la FDA pour le traitement du mélasma. Cependant, le traitement au laser fractionné présente également le problème de la pigmentation et de la récidive. Les étapes de l'opération de traitement du laser fractionné sont les suivantes : (1) Précautions et opération préopératoires : identiques au traitement au laser Q-switched du mélasma. (2) Réponse au traitement peropératoire. Les paramètres spécifiques pendant le traitement doivent être ajustés par le clinicien en fonction du type de peau du patient, des lésions de mélasma et de la réponse au traitement. En principe, il est recommandé de choisir un petit spot, une énergie légèrement inférieure et une faible densité de points. En général, le critère d'évaluation du traitement est l'apparition d'une légère rougeur et d'un œdème dans la zone de la lésion. (3) Traitement postopératoire de la zone chirurgicale. Immédiatement après la chirurgie, appliquez une compresse de glace sur la zone de traitement pendant 15 à 30 minutes. Appliquez des produits de réparation cutanée tels que le facteur de croissance épidermique.
(4) Précautions postopératoires.
① Évitez de vous laver le visage ou de prendre un bain 2 à 3 jours après la chirurgie au laser.
② La zone chirurgicale peut peler ou présenter de légères croûtes. En général, les croûtes tombent après 7 à 10 jours. Veillez à les laisser tomber naturellement. Une fois que les croûtes sont tombées normalement, vous pouvez utiliser des soins de la peau et du maquillage normalement. Pendant le traitement, coopérez avec les soins hydratants du visage pour obtenir le meilleur effet après le traitement.
③ Pendant l'intervalle entre deux traitements, vous devez utiliser strictement une crème solaire pour éviter l'exposition au soleil.
Il est recommandé de respecter un intervalle d'un mois entre deux traitements. En général, après 4 traitements, il convient d'évaluer l'efficacité et de déterminer s'il convient de poursuivre cette méthode de traitement.
Certains patients auront encore une pigmentation temporaire, qui prend souvent de 2 à 6 mois à se résorber. Suspendez le traitement au laser pendant la période de récupération de la pigmentation.
3. Thérapie par lumière pulsée intense (IPL) La lumière pulsée intense (IPL) est une lumière visible à large spectre incohérente émise par une lampe au xénon d'une longueur d'onde de 500 à 1 200 nm. Sélectionnez le filtre correspondant en fonction de la qualité de la peau du patient et des lésions cutanées, filtrez la lumière de différentes longueurs d'onde pour le traitement des lésions cutanées. La largeur d'impulsion est réglable et 1 à 3 impulsions peuvent être sélectionnées pour chaque tir. Son principe de fonctionnement est le même que celui du laser Q-switched, qui est toujours un effet photothermique sélectif, donc les problèmes de pigmentation sont également ses indications. La largeur d'impulsion IPL est une source lumineuse de niveau milliseconde, qui ne peut pas concentrer instantanément l'énergie de pointe pour faire exploser les mélanosomes et ne peut pas détruire efficacement les particules de mélanine dans le derme. Par rapport aux lasers Q-switched, l'IPL a une longue largeur d'impulsion et une faible énergie, provoquant moins de réactions de dommages tissulaires et moins de pigmentation après le traitement. Ces dernières années, des observations à grande échelle du traitement IPL du mélasma ont été rapportées en Chine, et on pense que l'IPL est sûr et efficace pour le traitement du mélasma réfractaire chez les Asiatiques. À l'heure actuelle, l'IPL de quatrième génération utilise une technologie d'impulsion optimisée (O0PT), avec un contrôle uniforme de l'énergie d'impulsion, un sommet de forme d'onde plat, aucun pic d'énergie et aucune décroissance d'énergie. Le traitement est doux, sûr et efficace. Yanmshita a observé que les mélanocytes ne sont pas détruits après l'irradiation IPI et peuvent rapidement récupérer leur activité. Il pense que la PL peut éliminer temporairement les taches épidermiques, mais pour maintenir l'effet thérapeutique, des médicaments ou un traitement au laser efficace doivent être ajoutés pour inhiber l'activité des mélanocytes. Les précautions avant et après le traitement IPL et les points finaux du traitement sont à peu près les mêmes que ceux du laser à commutation 0. Après l'irradiation IPL des lésions de mélasma, la couleur des taches peut immédiatement s'approfondir. En effet, après l'irradiation des lésions par IPL, les particules de mélanine de la couche basale de l'épiderme remontent rapidement à la surface de la peau et des fragments nécrotiques de cellules contenant des particules de mélanine agrégées apparaissent. L'érythème et la douleur pendant et après le traitement IPL sont légers et disparaissent généralement en 1 jour. La plupart des patients présentent de légères croûtes, qui tombent généralement en 1 à 2 semaines. Les cosmétiques peuvent être utilisés immédiatement après le traitement sans soin des plaies, et il n'y a pas d'infection ni de formation de cicatrice. Après une inflammation après un traitement IPL La pigmentation est plus claire que celle du laser Q-switched et du laser ablatif.
Source: Chloasma

 Laser Ciillulu - Fournisseur de machines pour le visage
Laser Ciillulu - Fournisseur de machines pour le visage